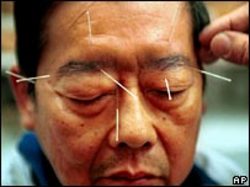
Akupunktur
Die Akupunktur (von lat. 'acus' die Nadel und 'punctura' der Stich) ist eine Methode aus dem therapeutischen Spektrum der Traditionellen Chinesischen Medizin (TCM), die auch außerhalb von China Beachtung findet. Teilweise ist die Anwendung der Akupunktur auch in der wissenschaftlichen Medizin (bei einigen wenigen Indikationen) zur symptomatischen Schmerztherapie anerkannt, obwohl kein Nachweis einer Wirksamkeit über den Placeboeffekt hinaus nachgewiesen werden konnte.
Methodik
Die Akupunktur ist keine standardisierte Therapieart, sondern vielmehr ein Oberbegriff für eine Vielzahl von oft heterogenen Anwendungsarten, die alle ein gleiches Ziel verfolgen, nämlich eine physikalische Stimulation (Stich, Wärme, Kälte, Vibration, elektrischer Strom, Laserlicht usw.) von unterschiedlich definierten Akupunkturpunkten. Die manuelle Manipulation an eingestochenen Akupunkturnadeln ist gebräuchlich. Aus Sicht der Befürworter soll dabei der Behandelte die de qi - Erfahrung machen, die die Akupunkturwirkung verstärke.
Sonderformen der Akupunktur sind die Moxibustion, Aurikulotherapie, Farbpunktur, Apipunktur, Thought Field Therapy, Klopfakupunktur (EFT/MET), Laserakupunktur und die Akupressur. Wissenschaftliche Studien zeigen, dass die Effekte der Akupunktur auf dem Placeboeffekt beruhen. Der Nachweis spezifischer Akupunkturpunktsysteme steht bislang aus und es ist nicht erkennbar, dass die Anwendung spezifischer, lernintensiver Behandlungssysteme zu einer überlegenen Wirksamkeit führt.
Anfangsgeschichte der Akupunktur
Die Entwicklung der Akupunktur soll, wenn man den Legenden glauben will, eine 4.000-jährige Tradition besitzen. Ein berühmter Mythos über die ersten Erfahrungen der Menschheit mit Akupunktur erzählt von einem verletzten Krieger mit einer offenen Wunde. Dieser wurde von einem Pfeil getroffen, woraufhin die Wunde heilte. Die ersten Behandlungen mit der Akupunktur werden in die Jungsteinzeit (Neolithikum) datiert. Damals wurden geschliffene Steine sowie Knochen- und Bambusnadeln benutzt, um Krankheiten zu heilen. Später entwickelte sich daraus die Therapie mit Nadeln aus Bronze, Silber und Gold. Diese Auffassungen sind aber in letzter Konsequenz nicht gesichert.
Detailliertere Angaben über die Entwicklung der Akupunktur und der TCM findet man jedoch erst mit dem Beginn der Shang-Dynastie (1766-1122 v. Chr.).
Der Begriff Krankheit bezeichnete keinesfalls ausschließlich nur ein körperliches oder seelisches Unwohlsein, sondern schloss soziokulturelle Faktoren mit ein. In diesem Krankheitsverständnis der Menschen zur Zeit der Shang-Dynastie sieht man heute den Ursprung des, für die TCM so bedeutsamen, ganzheitlichen Krankheitskonzeptes, in dem Gesundheit verstanden wird, als ein Zustand der Harmonie des Menschen mit sich selbst, seiner sozialen Umwelt und der ihn umgebenden Natur.
Aus der Zeit der Zhou-Dynastie (1066-221 v. Chr.) stammen die Bezeichnungen der ersten Akupunkturpunkte durch den Arzt Pien Chio. Er war der erste chinesische Arzt, dessen Anwendung der Akupunkturtechnik historisch nachgewiesen werden kann. Weiterhin wurde damals erstmalig das Qi-Konzept erwähnt.
In der Zeit des goldenen Zeitalters vom 5. bis 2. Jahrhundert v. Chr. entstanden die wichtigsten chinesischen natur- und soziophilosophischen Gedankensysteme Taoismus und Konfuzianismus. Weiterhin wurde das umfassende und grundlegende historische Werk zur TCM, Huang Di Nei Jing, das 'Lehrbuch des gelben Kaisers', geschrieben. In Form eines Dialogs zwischen dem Kaiser und seinem Leibarzt Chi Po werden die klassischen therapeutischen und diagnostischen Prinzipien der TCM beschrieben. Erstmalig finden sich genaue Anweisungen zu Akupunktur, Moxibustion, Schröpfkopfbehandlung sowie zur Zungen-, Puls- und allgemeinen klinischen Diagnostik. Außerdem wurden erstmals folgende für die TCM elementaren Modelle und Paradigmata dargestellt: Qi, Yin und Yang, die 5 Elemente und die Meridiantheorien. Man war nun in der Lage, die beobachteten Wirkungen in der chinesischen Medizin im Rahmen eigener Theorien zu interpretieren, zu erklären und voraussagbar zu machen.
Ferner schrieb der Arzt Zhang Zhong-jing (150-219 n. Chr.) damals sein Werk 'Abhandlung über verschiedene Erkrankungen durch Kälteverletzung' (Shang-Han Za-Bing Lun). Hierin wird die besondere dialektische Diagnostik der chinesischen Medizin entwickelt, die bis auf den heutigen Tag Gültigkeit hat. Ein weiterer Meilenstein in der Geschichte der chinesischen Heilkunde ist die Veröffentlichung des medizinischen Sammelwerks 'Ben-Cao Gang-Mu' im Jahr 1578.
Bis zum 19. Jahrhundert fand eine stetige Entwicklung und Differenzierung der chinesischen Medizin statt. Durch die Öffnung Chinas gegenüber dem Westen während der Opiumkriege (1840-1842) wurde die westliche Medizin über Missionare nach China gebracht. Sie wurde so enthusiastisch aufgenommen, dass die TCM 1929 durch Kuo Men Tan verboten wurde. Unter Mao Tse Tung, der die Notwendigkeit einer Synthese zwischen westlicher und chinesischer Medizin erkannt hatte, wurden Forschung und Lehre der TCM wiederum enorm gefördert.
Die Entwicklung im Westen
Die Entwicklung der Akupunktur in der westlichen Welt begann im 17. Jahrhundert. Der Begriff der Akupunktur (acus = Nadel, pungere = stechen) wurde durch europäische Missionare geprägt. Durch Chinareisende, welche größtenteils Jesuitenmissionare und Diplomaten waren, gelangten die ersten Akupunkturberichte in den Westen. In Europa werden die ersten schriftlichen Erwähnungen in das Jahr 1614 datiert. Die Lehre blieb aber weitgehend unbeachtet. Erst ab 1805 gab es einzelne Berichte aus England, Italien und Deutschland. 1832 wurde in Halle die erste Promotionsarbeit über die Grenzen und Möglichkeiten der Akupunktur geschrieben.
Die stärkste Beachtung fand in der Folge die Akupunktur zunächst in Frankreich. Nach Vicq D`Azyr waren es hauptsächlich Sarlandier und Cloquet, die in Frankreich die Akupunktur praktizierten. 1826 veröffentlichte der Pariser Chirurg Jules Cloquet eine Übersicht von 300 Krankenberichten, worin er über die erfolgreiche Therapie von chronischem Rheuma, Kopfschmerzen, Allergien, Schmerzen nach Verletzungen und chronischen Entzündungen mittels dieser Behandlungsmethode berichtet. Nach der Veröffentlichung des Buches L`acupuncture chinoise durch den französischen Diplomaten Soulie de Mourant begannen sich auch in England, Italien, Deutschland, der UdSSR, Österreich und der Schweiz Gruppen zusammenzuschließen, die diese Methode praktizierten und erforschten. Diese Bewegung begann ab den 1950er Jahren. In den USA wurde aufgrund des Besuchs des US-Präsidenten Nixon in China eine rege Forschungstätigkeit an 26 Instituten und Universitäten aufgenommen.[1]
In den letzten 30 Jahren entstanden folgende Sonderformen der Akupunktur: die Akupunktur des Kopfes, insbesondere der Ohrmuschel, der Nase und des Gesichtes, sowie die Akupunktur der Hand und die Laserakupunktur. Besondere Bedeutung erlangte die Ohrakupunktur (Auriculotherapie), die 1958 von dem französischen Arzt Nogier entwickelt wurde. Hierbei geht man von der Vorstellung aus, dass das Schema des embryonalen menschlichen Körpers sich auf die Ohrmuschel projiziert und somit die Akupunkturpunkte den entsprechenden Körperregionen zugeordnet werden können. Die Ohrakupunktur wird vor allem auf dem Gebiet der Akupunkturanästhesie sowie bei der Behandlung von Suchterkrankungen eingesetzt. In diesem Bereich wird die Akupunktur bei der Raucherentwöhnung, dem Alkohol- und Rauschgiftentzug sowie bei der Gewichtsreduktion bei Übergewicht und Fettsucht eingesetzt.
Einen bedeutenden Auftrieb erfuhr die Akupunktur, nachdem im Westen bekannt wurde, dass in China größere chirurgische Eingriffe unter Akupunkturanalgesie durchgeführt wurden. Hierbei wird die Stimulation der Nadeln entweder durch manuelles Drehen mit der Hand oder durch Elektrostimulation bewirkt. Diese neue Methode nennt sich Elektroakupunktur (EA) oder Elektrostimulationsakupunktur. Diese ist jedoch nicht mit der Elektroakupunktur nach Voll (EAV) gleichzusetzen. Chinesischen Aussagen zufolge wurden in den 1960er Jahren in China über 400.000 größere chirurgische Eingriffe unter Akupunkturanalgesie vorgenommen. Heutzutage werden jedoch weniger als 10% der Patienten unter Akupunkturanalgesie operiert. Dies ist vor allen Dingen darauf zurückzuführen, dass die Methode sehr zeitaufwendig, schwierig in der Anwendung und nicht hundertprozentig zuverlässig ist. Außerdem sind heutzutage auch in China chemische Anästhetika leicht zu bekommen. Die somit verdeutlichte analgesierende Wirkung der Akupunktur hat die Untersuchungen zu den neurophysiologischen Wirkungsmechanismen in den letzten 20 Jahren in den Mittelpunkt der Forschungsarbeiten rücken lassen.
Uneinheitlichkeit der Akupunkturlehren
Bisher fehlt eine klare, verständliche und umfassende Darstellung der Akupunkturlehre. In Europa existieren derzeit verschiedene Schulen der Akupunkturlehre. In der Praxis bedeutet dies, dass nahezu jeder praktizierende Akupunkteur eigene Auffassungen vertritt und somit eine eigene Schule darstellt. Gelegentlich erwächst beim Informierten der Eindruck, es gäbe (analog zur Homöopathie) ebenso viele Akupunkturlehren wie Akupunkteure. Erkennbar ist dies z.B. an unterschiedlichen Definitionen der zu punktierenden Hautstellen. Wer die jeweiligen Publikationen kritisch vergleicht, wird erstaunt feststellen, dass Hautpunkte, die sich auf von unterschiedlichen Autoren stammenden Akupunkturkarten finden, zwar gleich benannt sind, aber nicht exakt übereinstimmen. Die nachfolgende Abbildung zeigt eine allgemeine Übersicht, die von einem Akupunkturnadel-Hersteller angeboten wird.
Die Position einiger Akupunkturpunkte der linken Abbildung unterscheidet bereits von Angaben in Punktekarten, die von Hecker 1992 publiziert wurden.[2] Man erkennt dies beispielsweise, wenn man die Akupunkturpunkte in der Kopfregion oder der Fußregion zwischen der linken und rechten Abbildung vergleicht.
Eine anatomisch exakte Beschreibung der Einstichpunkte ist auch gar nicht möglich, weil jeder Mensch unterschiedlich groß, breit und schwer ist. Der Verlauf von Nervenbahnen unter der Haut ist ebenfalls nicht exakt identisch, auch manche Muskelansätze sind individuell verschieden. Es ist also gar nicht möglich, einen exakten Plan des Menschen zu erstellen, der für die Akupunkturpunkte allgemein verbindlich wäre. Eine schematische Einteilung mag dem nicht aufgeklärten Patienten eine scheinbare Übereinstimmung der Akupunkturpunkte vorspiegeln, aber in der Realität ist eine exakte Nadelung gar nicht möglich, weil bereits die anatomische Basis unterschiedlich ist.
Akupunkturpunkte werden über 'den Daumen gepeilt'
Das Problem der ungenauen Lokalisation ist in der Akupunkturszene durchaus bekannt. Man behilft sich mit relativen Maßeinheiten. So werden in der chinesischen Akupunkturlehre Vergleichsgrößen verwendet, die Abstände zu vermessen helfen sollen.
Die Maßeinheit wird Cun genannt. Man orientiert es entweder an der Länge des Mittelgliedes des Mittelfingers oder an der Daumenbreite des Patienten. Ein Vielfaches dieses Cun wird dann allerdings nicht mehr in einem Vielfachen des Daumenabstandes, sondern in Fingerbreiten ausgedrückt.[3] Diese Streckenangaben, die zum Auffinden von Akupunkturpunkten dienen sollen, sind sehr ungenau. Allein dies zeigt, wie grob die Akupunktur in der Eigendarstellung wirklich ist.
Postuliertes Wirkprinzip und wissenschaftliche Erklärungsversuche
Die genaue Übersetzung des Akupunkturpunktes lautet Eingangsstelle zu einer unterirdischen Verbindung. Der Akupunkturpunkt ist ein funktioneller Begriff, der als Projektionsstelle für tiefer im Organismus stattfindende Reaktionen angesehen wird. Der klassische Akupunkturpunkt hat eine Größe von 1-7 mm2. Es liegen etwa 400 Punkte auf 14 Hauptlinien (sog. Hauptmeridianen) und weitere 171 Punkte außerhalb dieser Linien. In den letzten Jahren wurden weitere 110 neue Punkte erfasst. Insgesamt kann man von etwa 1.000 Akupunkturpunkten ausgehen. Nur ein Drittel von ihnen liegt in der Nähe oder direkt bei Nervenaus- und -durchtrittstellen der Haut, ein weiteres Drittel befindet sich in der Nähe von Muskel- und Sehnenansätzen oder deren Rändern. Das letzte Drittel findet man in der Nähe des Ohres, der Kopfhaut (Skalp) und anderen Bereichen. Einige Punkte liegen an den gleichen Stellen, die auch in der westlichen Medizin als druckempfindliche Regionen gelten.[4]
Nach den chinesischen Vorstellungen der Akupunkturlehre verlaufen jeweils auf der linken und rechten Körperhälfte 12 Meridiane (6 yang- und 6 yin-Meridiane), die einem Organ bzw. Funktionskreis zugeschrieben werden. Die Meridiane steuern angeblich die Zirkulation der Körperenergie (Ch'i/Ki/Qi) als auch des Blutes. Einen Hinweis oder Nachweis für die Existenz dieser Meridiane hat man bis heute nicht führen können.[5]
Die sog. Gate Control Theory wird gerne als Begründung für die mögliche Wirkung der Akupunktur herangezogen.[6] Dabei spielt die Tatsache eine Rolle, dass Schmerzreize auf zwei verschiedenen Wegen wahrgenommen werden. Auf den ersten, 'hellen' Schmerz folgt eine 'dumpfe' Schmerzwahrnehmung. Für den hellen Oberflächenschmerz sind dicke, schnellleitende Nervenfasern verantwortlich, während der dumpfe Schmerz über dünne, langsam leitende Schmerzfasern an das Gehirn gemeldet wird. Die Gate Control Theory postuliert, dass die Akupunktur nur die langsam leitenden Schmerzfasern stimuliert, die dann im Rückenmark die Schaltstelle blockieren sollen, durch die auch die schnellen Schmerzimpulse geleitet werden. Man schließt also das Tor für den Schmerz, wodurch die Schmerzimpulse nicht an das Gehirn gemeldet werden sollen. Einen wirklichen Beweis für diese Theorie gibt es bis heute nicht.
Die Endorphin-Theorie von Pommeranz (1978[7]) geht davon aus, dass die Akupunktur zur Ausschüttung körpereigener Schmerzhemmer aus der Gruppe der Morphine (sog. endogene Dynorphine oder Endorphine) führt. Die Akupunktur stimuliert Nervenfasern im Muskel, die Impulse ans Rückenmark entsenden und die drei Zentren Medulla, Mittelhirn und Hypothalamus-Hypophyse erreichen und und somit eine Analgesie bewirken. Auf spinaler Ebene werden Enkephalin und Dynorphin freigesetzt. Im Mittelhirn wird mit Enkephalin das absteigende Raphesystem aktiviert, das die Schmerzfortleitung im Rückenmark durch synergistische Wirkung der Monoamine Serotonin und Noradrenalin verhindert. Im dritten Zentrum, der Funktionseinheit Hypothalamus-Hypophyse kommt es zur Ausschüttung von ß-Endorphin in den Liquor und ins Blut. Auf welchem Weg das ß-Endorphin von der Hypophyse ins Gehirn gelangt und dort Analgesie verursachen soll, ist jedoch noch nicht genau bekannt.
Es gibt allerdings etwa 10 weitere Theorien, die in ähnlicher Weise eine Wirksamkeit der Akupunktur über biochemische Prozesse erklären wollen. Aus Platzgründen verzichten wir auf deren Darstellung. Übereinstimmend ist jedoch das Faktum, dass keine dieser Theorien bis heute wirklich glaubhaft begründet wurde und es auch ausgesprochen unwahrscheinlich ist, dass die Stimulation peripherer Nervenbündel zu solch dramatischen, gleichzeitig aber auch hochselektiven, Veränderungen im Hormonhaushalt des Menschen führt. Wäre dem der Fall, wäre der menschliche Organismus ein ausgesprochen empfindliches, auf minimale Manipulationen chaotisch reagierendes System mit geringer Überlebenswahrscheinlichkeit.
Was bisher glaubhaft bewiesen werden konnte, ist der Umstand, dass eine Akupunkturnadel am Einstichort zu einer Erhöhung der lokalen Durchblutung führen kann. Da allerdings Kapillaren und Nervenendfasern am Einstichort nirgends im Organismus in direkter Verbindung mit einem Organ oder Organsystem stehen, ist bis heute unbewiesen, wie genau diese geringe, lokale Erwärmung auf den Organismus wirken soll.
Genannte Indikationen zur Akupunktur
Glaubt man der Forschungsgruppe Akupunktur, hat die Methode folgende Indikationen:
- Innere Erkrankungen: funktionelle Herzerkrankungen, Asthma und Bronchitis, Zahnfleischentzündungen, Magenschleimhautentzündungen, funktionelle Magen- und Darmkrankheiten, Morbus Crohn bzw. Colitis ulcerosa, Durchblutungsstörungen, Entzündungen der Blase, Neigung zu Erkältungskrankheiten
- Orthopädische Erkrankungen: Nackenschmerzen und Nackensteife (z.B nach Schleudertrauma), Schulterschmerz und Schultersteife, Schulter-Arm-Schmerz, Tennis- und Golferarm, Erkrankungen der Sehnen, Überbein (z.B. an der Hand), chronische Kreuzschmerzen, Hexenschuss, Ischialgie (auch bei Bandscheibenschaden), Arthroseschmerz, Sprunggelenks- und Fersenschmerz, Sportler-Erkrankungen, Rheuma
- Neurologische Erkrankungen: Kopfschmerz und Migräne, Trigeminusneuralgie, Gesichtsnervenlähmung, Lähmung nach Schlaganfall
- HNO- und Augenerkrankungen: Heiserkeit, Fremdkörpergefühl im Hals, Allergie (Heuschnupfen), Entzündungen der Nase und der Nasennebenhöhlen, Verlust des Geruchssinns, Hörsturz, Gleichgewichtsstörungen, Tinnitus, Entzündungen des Sehnerven und der Netzhaut, Bindehautentzündungen, Kurzsichtigkeit, Glaskörpertrübung
- Gynäkologische Erkrankungen: Menstruationsstörungen, Beschwerden in den Wechseljahren, Schwangerschaftserbrechen, Geburtserleichterung, Erhöhung der Fertilität
- Übergewicht
- Sonstige Indikationen: chronisches Müdigkeitssyndrom, Schlafstörungen, Übererregbarkeit und Depression, Nikotinsucht, Drogenentzug
Wissenschaftliche Studienlage und Empfehlungen von Fachgesellschaften
Ein Teil der wissenschaftlichen Medizin sieht es weiterhin als Aufgabe der Forschung an, der hinter der Akupunktur stehenden ursprünglichen TCM-Hypothese der Meridiane und Akupunkturpunkte wissenschaftlich nachzugehen. Ein anderer Teil hält diese Hypothesen jedoch für dermaßen abwegig, dass kein Forschungsbedarf auf diesem Gebiet gesehen wird.
Zur Akupunktur liegen mittlerweile tausende Studienergebnisse vor, zumeist minderer Qualität. 2006 zeigte der Forscher Edzard Ernst (Lehrstuhlinhaber für Komplementäre Medizin der Universität von Exeter in Großbritannien) auf, dass die chinesischen Akupunkturstudien in keinem einzigen Fall zu einem negativen Ergebnis gekommen seien. In der chinesischen Literatur fänden sich Tausende „Studien“ zur Akupunktur. Praktisch bei allen chinesischen Studien zur Akupunktur wird nicht randomisiert und prospektiv und nicht mit geeigneten Kontrollgruppen gearbeitet.[8] Ernst hatte bereits 2002 geäußert, dass nur bei wenigen der von Akupunkteuren genannten Indikationen wirklich glaubhafte Wirkungen der Akupunktur literaturmäßig belegbar sind.[9][10] Lediglich Lumbago, Migräne, Übelkeit/Erbrechen und Zahnschmerzen können seiner Ansicht nach mit der Akupunktur behandelt werden. Bei Arthrose, Asthma, Kopf-/Nackenschmerzen, rheumatoider Arthritis, Suchtkrankheiten und in der Rehabilitation von Schlaganfällen ist die Wirksamkeit der Akupunktur weiterhin nicht bewiesen bzw. umstritten. Eindeutig unwirksam ist die Akupunktur im Bereich der Gewichtsreduktion und der Raucherentwöhnung.[11] Zusätzlich wurde in einer Dissertation von Baumann-Jiang an der Universität Heidelberg in einer placebokontrollierten Doppelblindstudie nachgewiesen, dass weder die Nadel- noch die Laserakupunktur einen nachweisbaren milchsteigernden Einfluss bei stillenden Müttern bewirkte. In einer Literaturübersicht der Cochrane Library wurden randomisierte Akupunkturstudien hinsichtlich der Indikation von Rückenschmerzen untersucht. Die 11 ermittelbaren Studien zeigten nach Ansicht der Autoren keinen Hinweis auf eine Wirksamkeit der Methode bei dieser Indikation.[12]
Die geringe Systematik in der Forschung über die Wirkung der Akupunktur wird immer wieder kritisiert.[13] Berücksichtigt man, dass einige therapeutische Schwerpunkte nur scheinbar solche sind, weil mehrere oder alle Arbeiten über die Akupunktur zu einem bestimmten Thema oft vom gleichen Autor oder einer immer wieder publizierenden, sich kaum verändernden Arbeitsgruppe stammen, drängt sich das Bild einer 'Schrotschuss-Forschung' auf. Durch das zentrierte Verhalten der Forscherlandschaft in der Akupunkturszene, die sich kaum nach außen öffnet oder Kritik zur Kenntnis nimmt, erklärt sich auch die niedrige Qualität vieler klinischer Studien in diesem Bereich. Die Masse der Studien ist zwar groß, ihre Qualität aber überwiegend miserabel.
In einem fragwürdigen Modellvorhaben betrieben seit Oktober 2000 die deutschen Krankenkassen eine Fragebogenaktion bei Akupunkturpatienten, um einen Wirksamkeitsnachweis ohne Kontrolle durch Anwendung einer konventionellen Therapie oder Akupunkturscheinbehandliung für die begehrten jungen und gesunden Kunden in den Händen zu haben. Unter Führung der Techniker Krankenkasse, betrieben sie das „Modellvorhaben Akupunktur“, in dem überprüft werden sollte, ob es sinnvoll wäre, die Akupunktur in den Leistungskatalog aufzunehmen. Dieses Projekt wurde vom Institut für Sozialmedizin, Epidemiologie und Gesundheitsökonomie des Berliner Universitätsklinikums Charité wissenschaftlich unterstützt und beinhaltete drei Studien:
- Acupuncture Safety and Health Economics Studies (ASH)[14]
- Acupuncture in Routine Care Studies (ARC)[15]
- Acupuncture Randomized Trials (ART)[16]
Eine randomisierte, placebokontrollierte cross-over-Studie bei der rheumatoiden Arthritis zeigte keine Überlegenheit von Akupunktur ggenüber einer Scheinakupunktur an beliebigen Punkten.[17]
Bei einem Vergleich zwischen Akupunktur, Massage und simpler Ausgabe von Selbsthilfeliteratur bei Rückenschmerzen zeigte sich bei einer Studie im Jahre 2001, dass nach zehn Wochen die Massage wirksamer half als die Weitergabe von Selbsthilfeliteratur. Die Massage war aber auch wirksamer als die Akupunkturbehandlung. Nach einem Jahr war die Massage zwar nicht mehr hilfreicher als die Benutzung der Selbsthilfeliteratur, blieb aber der Akupuntur überlegen.[18]
Bei einer ähnlichen Studie aus dem Jahr 2002 zeigte sich, dass Massage und Aufklärung über die Krankheit sowie rückengerechtes Verhalten deutlich besser als Akupunktur nach traditioneller chinesischer Medizin abschnitten.[19]
Eine Studie zur Akupunktur aus dem Jahr 2009 verglich drei Akupunkturarten (darunter eine Placeboakupunktur) und eine konventionelle Behandlung bei insgesamt 638 erwachsenen Patienten mit chronischen Rückenschmerzen. Es wurden jeweils zehn Behandlungen über sieben Wochen durchgeführt. Im Ergebnis zeigte sich nach acht Wochen und nach einem Jahr, dass Personen, die eine klassische oder Placeboakupunktur erhielten, die gleiche Besserung ihrer Symptomatik erfuhren, und dass keine dieser Behandlungsformen einer konventionellen Therapie überlegen war. Bei der Schein-Akupunktur wurden auf dem Rücken dieselben Röhrchen angebracht, durch die sonst die Akupunktur- Nadeln gesteckt werden. Statt derer wurden aber Zahnstocher eingeführt, die zwar einen Druck auf die Haut ausübten, aber nicht in diese eindrangen. Für den Patienten war das nicht von Akupunktur zu unterscheiden. Die Autoren konnten somit nachweisen, dass die Einstichstellen keine Rolle auf das Ergebnis haben.[20]
Es gibt bisher keine überprüfbaren Hinweise, dass Akupunktur bei akuten Rückenschmerzen hilfreich ist.
Die GERAC-Studien
Die bislang größte prospektive und randomisierte Untersuchung zur Akupunktur wurde in Deutschland ab 2002 in Form von vier getrennten Studien unter der Bezeichnung GERAC-Studien (german acupuncture trials) durchgeführt. Die Studien liefen über mehrere Jahre und sorgten bereits zur Laufzeit für Aufmerksamkeit und Polemik in den Medien. Im Kern kommt die Auswertung der GERAC-Studien im Dezember 2005 zum Schluss, dass einerseits die Wirksamkeit einer Akupunkturbehandlung nicht nachgewiesen werden konnte und dass die Akupunktur genauso wirksam sei, wie eine Scheinbehandlung (sham) durch eine Placebo-Akupunkturbehandlung, die studienintern als Gerac-Akupunktur durchgeführt wurde.[21][22]. (Bericht in Der Spiegel: [2]). Die Placebo-Akupunkturbehandlung unterschied sich von der echten Akupunktur (verum) (entsprechend der Traditionellen Chinesischen Medizin) in der Wahl der Einstichorte. Vom Behandler wurden dazu willkürlich gewählte Akupunkturorte verwendet. Andererseits wurde den beiden Akupunkturmethoden (Verum und Placebo) bei bestimmten Erkrankungen jedoch eine Wirkung attestiert, die diejenige einer herkömmlichen symptomatischen medikamentösen Schmerztherapie übertrafen. Die TCM-Postulate eines Meridiansystems und der laut klassischer Lehre therapierelevanten Akupunkturpunkte konnten widerlegt werden, in Bestätigung zu bereits vorher durchgeführten anderen Studien. Die Studie selbst besagt in ihrer Auswertung, dass es unklar bleibt, ob und wie sehr die Wirkung psychologischer oder physiologischer Natur ist. Ebenso bleibt unklar, wie stark eine eventuelle Wirkung von Einstichstelle und -tiefe abhängt.
An den GERAC-Studien wurde auch Kritik geübt. So wurde Folgendes zur Randomisierung und Verblindung im Zusammenhang mit den im Vergleich schlechteren Egebnissen der konventionellen Schmerzbehandlung vorgebracht:
- Patienten mit langjähriger Schmerzgeschichte (z.B. 8 Jahre bei Kreuzschmerzen) haben in der Regel schon viele konventionelle Behandlungen ohne oder mit nur geringem Erfolg durchlaufen. Ein Einschluss derartiger Patienten führt also von vornherein zu Patientengruppen, bei denen kein guter Erfolg der konventionellen Behandlung zu erwarten ist.
- Die über zehnfache Zahl der Studienrückzieher in der konventionell zu behandelnden Migräne-Gruppe (109 gegenüber ca. 10 aus jeder Akupunkturgruppe) zeigt eine hohe Erwartungshaltung der Teilnehmer. Entsprechend stark sollte auch der Einfluss auf den Placeboeffekt ausfallen.
- Die konventionell behandelten Teilnehmer wussten, dass sie "nur" in der Kontrollgruppe sind. Dies kann zur einer negativen Einstellung gegenüber der Behandlung führen, zumal die hier untersuchten chronischen Schmerzpatienten i.d.R. alles Konventionelle schon ausprobiert haben. Dies kann dann den zur Verstärkung des Noceboeffekts führen.
- Eine wasserfeste Verblindung war unmöglich zu realisieren. Die Probanden konnte ihre Einstichstellen nachträglich mit Angaben aus der Akupunkturliteratur vergleichen. Akupunkturerfahrene Patienten konnten auch die Stichtiefe einschätzen.
- Vorzeitige Entblindung: Das Design der Gonarthrose-Studie und die Art und Weise der Scheinakupunktur wurde schon während der Studie in Onlinepublikationen und öffentlichen Bibliotheken und Internet veröffentlicht.
- Beeinflussung der Studienteilnehmer: Bei bzw. schon vor dem Studieneinstieg wurden die Teilnehmer durch die GERAC selbst mit Werbung für die TCM beeinflusst. GERAC-Originalton: "Herzlich willkommen bei GERAC… Haben Sie Schmerzen im Knie oder im Rücken? Dann profitieren Sie von GERAC (…) Wenn Sie an den Studien teilnehmen, werden Sie am Ende den Schmerz allemal ausstechen (…) Über die Akupunktur berichten die Patienten Fantastisches (…) Die Traditionelle Chinesische Medizin (TCM) hat uns etwas voraus (…) Bis Mitte 2003 haben Sie die Chance, sich bei einem von 400 ausgesuchten Ärzten behandeln zu lassen. Dann nehmen Sie an Studien teil, die weltweit große Beachtung finden (…) Wir, das Team der Wissenschaftler von GERAC, würden uns freuen, Sie als Patienten in unseren Studien begrüßen zu dürfen...."
Aber es wurde auch Kritik am Studienprotokoll bekannt. So gab es bei der Rückenschmerzstudie Unterschiede zwischen den verwendeten Protokollen der Akupunktur- und der konventionellen Behandlung. Für die konventionellen Behandlung waren nur Dokumentationsspalten für 6 Sitzungen vorgesehen und nicht 10, wie bei der Akupunkturgruppe. Eine detaillierte Auflistung der Kritikpunkte ist hier [3] zu finden.
Bekannte methodische Probleme kontrollierter Akupunkturstudien
Bei der Untersuchung der Akupunktur ergibt sich analog zur Chirurgie die Schwierigkeit geeigneter Placeboverfahren. Hinzu kommt, dass es, wegen der Heterogenität der Akupunkturverfahren, im Unterschied zu Arzneimittelstudien bislang keine allgemein anerkannte Placeboakupunktur gibt. Der häufig angewendeten „Sham“-Akupunktur – die Nadelung von „inaktiven“ Punkten – wird eine eigene Wirksamkeit zugesprochen. Dies wird häufig als Grund angegeben, wenn vergleichende Untersuchungen keine Überlegenheit der Verumgruppe feststellen konnten.
Der Forscher Aranjo fand 1998 in einer Literaturübersicht von 90 Akupunkturstudien heraus, dass bereits die Wahl des Akupunkturplaceboverfahrens einen Einfluss auf den Ausgang der Akupunkturstudie hat.[23] Er teilte die Studien in zwei Gruppen ein. In der ersten Gruppe analysierte er 45 Studien, die als Placebo eine falsche Akupunktur benutzten. Hier wurden die Kontrollnadeln in Regionen außerhalb der Meridiane platziert. Gemäß der Akupunkturlehre hätten diese Kontrollpatienten keine Wirkung aufweisen dürfen. Er benannte diese Gruppe mit dem Schlagwort energetisches Placebomodell (EPM). In einer zweiten, weitere 45 Studien umfassenden, Gruppe analysierte er Studien, in denen die Placebobehandlung mit Akupunkturnadeln erfolgte, die noch im Meridianbereich, aber schon weit genug vom Ausgangspunkt der angeblich wirksamen Nadeln gesetzt wurden. Diese Studien ordnete er dem neurophysiologischen oder metametischen Placebomodell (MPM) zu. Als Ergebnis stellte Araujo (1998) fest, dass in den Studien, die EPM-Nadelung als Kontrolle verwendeten, der Anteil an nicht signifikanten Ergebnissen deutlich höher war als in den Studien die MPM-Methoden verwendeten. Allerdings erschien die falsche Akupunktur in beiden Gruppen ähnlich wirksam wie die angeblich richtige Akupunkturtechnik.
Nebenwirkungen
Bei Therapieverfahren ist stets ein günstiges Verhältnis von erwarteter Wirkung und nicht erwünschten (Neben-)Wirkungen anzustreben. Bei Therapien mit wenig oder keinem Vorteil vor einer Placeboanwendung sind unerwünschte Wirkungen daher gravierend. Die in der Akupunkturszene gern verbreitete Behauptung, ihre Methode sei prinzipiell nebenwirkungsfrei, ist widerlegt und muß daher als falsch bezeichnet werden. In einer Publikation von MacPherson et al. (2001) wurden Nebenwirkungen von 1.848 Akupunkteuren abgefragt, die dem British Acupuncture Council angehörten.[24] Von den Therapeuten machten aber gerade einmal 31% (n=574) verwertbare Angaben. In einem 4-Wochen-Zeitraum hatten diese Therapeuten insgesamt 34.407 Akupunktursitzungen durchgeführt. Es kam in 12 Fällen zu schwerer Übelkeit und Erbrechen, Benommenheit und Schwitzen, in weiteren 7 Fällen zu unerwarteter Zunahme der bestehenden Symptome, in 5 Fällen zu verstärkten Schmerzen und in 4 Fällen zu psychologischen und emotionalen Reaktionen. Bei 3 Fällen wurde entweder die Akupunkturnadel vergessen oder die Moxibustion bzw. Erhitzung der Nadeln führte zu Hautverbrennungen. Weitere 10 Patienten zeigten verschiedene Nebenwirkungen, die von Kopfschmerzen bis Blut im Urin reichten. Zwei weitere Fälle wurden ohne Angabe konkreter Nebenwirkungen als Schadensfälle angegeben. Es kam also insgesamt zu 43 Nebenwirkungen bei 34.407 Behandlungen, was einer Nebenwirkungshäufigkeit von 0.12% entspricht.
Röttger stellte 1999 eine Übersicht von Nebenwirkungsberichten unter Akupunkturtherapie zusammen. Er teilte auf[25], in:
- leichte, unerwünschte Wirkungen: Kreislaufkollaps, Hämatome an der Einstichstelle, lokale Verbrennungen nach Erhitzung der Nadel oder der Akupunkturpunkte mittels Beifusskraut (Moxibustion), lokale Hautinfektion, Menstruationsstörungen, Schmerzverstärkung im Rahmen einer Erstverschlimmerung bei Akupunktur, Aktivierung eines Herpes, geringfügige Blutungen nach Entfernen der Akupunkturnadeln
- schwere Komplikationen: Gefäß- und Nervenverletzungen, uni- und bilateraler Pneumothorax, Hämatothorax, Verletzungen des Perikards, Perikardtamponaden, Endokarditis bei Herzklappenersatz, Verletzungen zentralnervöser Strukturen, Infektionen mit Hepatitis B-Viren bei nicht fachgerecht sterilisierter Nadel.
Röttger kritisierte, dass einige Akupunkturpunkte bereits in sich eine Verletzungsgefahr beinhalteten.[26] So sei der Punkt Gallenblase 20 am zervikookzipitalen Übergang dafür prädestiniert, bereits bei geringer Eindringtiefe der Nadel eine Verletzungsgefahr der Arteria vertebralis nach sich zu ziehen. Hier zeigt sich die Folge der geringen anatomischen Kenntnisse der TCM, da die Sektion zur Gewinnung von Anatomiekenntnissen aus historischen Gründen in China lange Zeit verboten war. Das Problem geringer anatomischer Kenntnisse spielt aber auch im Bereich der Heilpraktiker in Deutschland eine große Rolle, da deren Ausbildung diesbezüglich eher rudimentären Charakter hat.
Bei der Akupunktur ist zwischen unerwünschten Wirkungen, die sich auch bei sorgfältiger Stichtechnik nicht vermeiden lassen, und schweren Komplikationen, die bei richtiger Anwendung vermeidbar gewesen wären, zu unterscheiden.[27] Erstere Probleme sind aufklärungspflichtig, letztere <gelten hingegen als Behandlungsfehler, bei denen eine Aufklärung per se nicht möglich ist.
Wie sich Behandlungsfehler ereignen können, zeigen Fallbeschreibungen wie jene von Halvorsen et al. 1995 [28]. Eine 40-jährige Frau wurde im Bereich des Brustbeins akupunktiert. Dem Therapeuten hätte eigentlich bei der Abtastung des Brustbeines auffallen müssen, dass die Dame ein Loch im Brustbein aufwies. Der Knochen hatte eine Öffnung von der Größe von 2 cm, die tastbar gewesen wäre. Der Therapeut stach mehrere Nadeln in das Brustbein, die zunächst bis zum Knochen gelangten und dort stecken blieben. Bei der Applikation einer weiteren Nadel durch die Haut über dem Loch drang die Nadel aber sehr tief ein. Sie drang durch das Loch bis zum Herzen vor, stach dort ein 2-3 mm großes Loch in den Herzbeutel und die Herzwand ein und erzeugte somit eine Blutung aus der Herzkammer in den, das Herz umgebenden, Gewebesack. Innerhalb weniger Minuten klagte die Patientin über vernichtenden Brustschmerz. Man rief einen Krankenwagen, aber bis zur Einlieferung in ein Krankenhaus und eine korrekte Diagnosestellung verstrichen 2 Stunden. Die Patientin verstarb in dieser Zeitspanne. Solche Löcher im Brustbein sind nicht selten. Bei Männern kommen sie in 9.6% und bei Frauen in 4.3% der Fälle vor.[29]
In der Vergangenheit wurden auch mehrfach verwendbare Akupunkturnadeln eingesetzt. Diese wurden teilweise einfach in Alkohol aufbewahrt. Auch gab es sogenannte selbststerilisierende Nadeln aus Gold.
Mikrobiologen der Universität von Hong Kong zeigen sich in einem Fachartikel des British Medical Journal (BMJ) im März 2010 besorgt über durch Akupunktur gesetzte Infektionen, deren Häufigkeit höher sei als bisher angenommen. Gemeint sind dabei bakterielle und virale Infektionen. Die häufigsten Infektionen wurden mit pyogenen Bakterien beschrieben. In den 70er und 80er Jahren waren dies weltweit 50 Fälle. Die meisten Infektionen mit Eitererregern gingen von der Hautflora der akupunktierten Patienten aus[30]. Grund seien unterlassene Hautdesinfektion und infizierte Nadeln. Eine besondere Gefahr ginge dabei von resistenten MRSA-Keimen und von Mykobakterien aus, die zur Bildung von grossen Pusteln und Abzessen führen können die über Wochen bis Monate persistieren können. Bei zwei "outbreaks" seien im Jahre 2006 beobachtet worden, von denen 70 Patienten betroffen waren.[31]
Wer darf akupunktieren?
In der Bundesrepublik Deutschland dürfen derzeit nur Ärzte, Hebammen und Entbindungshelfer, Heilpraktiker sowie Krankenschwestern/-pfleger die Akupunktur ausüben. Schwestern und Pfleger dürfen dies im Übrigen nur unter ärztlicher Aufsicht tun, da die Akupunktur rechtlich etwa der Möglichkeit zur intramuskulären Injektion gleichgesetzt wird.[32]
Das Geschäft mit der Akupunktur
Valide prospektive Untersuchungen zur Wirtschaftlichkeit der Akupunktur stehen generell, insbesondere aber auch für den deutschen Versorgungskontext, noch aus. Die bisherigen Ergebnisse weisen eher auf einen zusätzlichen Gebrauch der Akupunktur in Ergänzung zu dem bestehenden Therapieangebot hin.[33]
Nach Angaben der Deutschen Akademie für Akupunktur und Aurikolomedizin e.V. ist die Akupunktur heute eine Notwendigkeit für den Kassenarzt. Sie gilt als zweites Standbein für den Niedergelassenen und ist aufgrund der Aufnahme in den ärztlichen Leistungskatalog (Gebührenordnung für Ärzte bzw. GOÄ) auch mit den Leistungsziffern 269 und 269a abrechenbar.
Damit der Arzt die Akupunktur als Privatleistung abrechnen kann, benötigt er eine entsprechende Ausbildung. Sie umfasst eine 350-stündige Ausbildung mit diversen Diplomen. Diese Aus- und Weiterbildungspflicht ist ein lukratives Geschäft, denn ohne Diplom kann der Arzt nichts berechnen. Für Kurse, die zur liquidationsberechtigenden Diplomierung führen, müssen Ärzte Summen bis zu 8.000 Euro zahlen. Die entsprechenden Vereine, deren Leiter und die Referenten, die in Zusammenarbeit mit den Ärztekammern der einzelnen Bundesländer diese Kurse veranstalten, verdienen exzellent an diesem künstlich geschaffenen Flaschenhals. Es ist kein Zufall, dass sich die Führungsriegen der deutschen, ärztlichen Akupunkturszene eng mit den Entscheidungsgremien in den Ärztekammern verzahnt haben. Hier wäscht eine Hand die andere, um den Ärzten das Geld aus der Tasche zu ziehen.
Hat ein Arzt erst einmal seine Akupunkturbefähigung erworben, muss er recht intensiv die Akupunktur betreiben, um die Ausbildung zu refinanzieren und Gewinne zu machen. Der Vorteil der Akupunktur ist, dass sie derzeit eben gerade nicht von der gesetzlichen Krankenkasse bezahlt wird. Auf diese Weise muss der Patient vollumfänglich bezahlen. Würde die Akupunktur von der Kasse bezahlt, fielen sofort die Gewinne und die Ärzteschaft würde neue, privatmedizinische Einkommensquellen erschließen müssen. Für eine Akupunktur zur Schmerzbehandlung kann ein Arzt gemäß Gebührenziffer 269 pro Sitzung 200 Punkte (22,80 Euro), für eine mehr als 20-minütige Behandlung (Ziffer 269a) sogar 350 Punkte (39,90 Euro) berechnen. Da es sich aber um eine Privatleistung handelt, kann der Arzt mit einem Multiplikator (1,8-2,3-facher Satz) den Eurobetrag multiplizieren. So kann er bei einem zahlungskräftigen Schmerzpatienten ohne Probleme für eine 30-minütige Sitzung zwischen 72-92 Euro berechnen. Dabei hat der Arzt nur wenige Minuten Arbeits- und Gesprächsaufwand, denn die meiste Zeit liegt der Patient allein auf einer Liege. Findige Akupunkteure können mehrere Patienten gleichzeitig behandeln. Da der Material- und Zeitaufwand gering ist, handelt es sich für den Niedergelassenen um eine hoch lukrative Einnahmequelle.
Nicht vergessen werden darf die geschäftliche Korona. Am Akupunktur-Boom verdienen nicht nur einschlägige Verlage (Hippokrates, Enke, etc.) mit ihren Buchpublikationen, sondern auch eine ganze Reihe von Akupunkturnadel-Anbietern, die von der Einmal-Akupunkturnadel bis zur in China leider immer noch üblichen Mehrfach-Akupunkturnadel alle Typen in unterschiedlicher Qualität im Angebot haben. Abgerundet wird die Korona durch Reiseveranstalter, die ausbildungswillige Europäer in einschlägige chinesische Universitäten transportieren, um dort eine in Europa begonnene Ausbildung zu beenden. Dabei sollte man sich darüber im Klaren sein, dass (wie bei der TCM) die Akupunktur in China in bestimmten Kreisen ein echter Devisenbringer geworden ist.
In den USA ist die Akupunktur ebenfalls zu einem guten Geschäft geworden. Bereits 1993 meldete die US-Gesundheitsbehörde FDA (Food and Drug Administration), dass jährlich 0,5 Mrd. US-Dollar für Akupunktur-Maßnahmen ausgegeben würden, was 9-12 Mio. Therapiesitzungen entsprechen würde. Die WHO schätzt die Zahl der Akupunktur-Anbieter in den USA auf ca. 10.000, wobei nur etwa 3.000 Ärzte darunter sein dürften.[34] Aufgrund des Einflusses der Akupunktur-Lobby musste die FDA bereits im Jahr 1996 sogar eine Herabstufung der Akupunkturnadeln vornehmen. Ursprünglich waren sie als wirksamkeitsnachweispflichtige Class III-Devices eingestuft worden. Auf Druck der Szene wurden die Nadeln in lediglich anmeldungspflichtige Class II-Devices herabgestuft. So mussten die Hersteller nur noch eine preiswerte Voranmeldung ihrer Nadeln einreichen und konnten dann mit dem Verkauf beginnen, ohne eine Wirksamkeit ihrer Nadeln nachweisen zu müssen. In Deutschland ist die Lage vergleichbar. Jedermann kann Akupunkturnadeln verkaufen, so lange deren Herstellung sicher und die Sterilität des Produktes erwiesen ist.
Die Ausgaben der gesetzlichen Krankenkassen für Akupunkturleistungen wiesen für das Jahr 1999 einen Betrag von 382 Millionen DM aus. Für das Jahr 2001 gab die Deutsche Ärzte-Gesellschaft für Akupunktur im April 2001 in einem Rundschreiben an ihre Mitglieder das Volumen der zuletzt erbrachten Erstattungen für Akupunktur mit 500 Millionen DM an. Private Krankenkassen gaben 1999 rund 184 Millionen DM für Akupunktur aus.
Haltung der Krankenkassen in Deutschland
Die Deutsche Angestellten Krankenkasse, die Barmer und die Kaufmännische Krankenkasse hatten sich im Jahre 2000 bereits für die Aufnahme der Akupunktur in den gesetzlichen Leistungskatalog eingesetzt. Hintergedanke war damals offenbar die finanzielle Attraktivität junger, gesunder, "alternativmedizinisch" ausgerichteter Beitragszahler für diese Kassen. Der entscheidende Bundesausschuss der Ärzte und Krankenkassen hatte daraufhin am 16. Oktober 2000 die Akupunktur in die Liste der nicht anerkannten Methoden eingruppiert und lediglich für drei Indikationen (chronischer Kopfschmerz, chronische Lendenwirbelsäulen-Beschwerden, chronische osteoarthritische Beschwerden), die länger als 6 Monate bestehen, eine Ausnahme für Krankenkassen erlassen die Modellversuche durchführten.
Ab dem 1. Januar 2007, nach der Veröffentlichung der GERAC-Studien, zahlen nun alle deutschen gesetzlichen Krankenkassen gemäß einem neuen Beschluss des Gemeinsamen Bundesausschusses in Deutschland Akupunktur-Leistungen im Rahmen einer rein symptomatischen Schmerzbehandlung bei bestimmten Indikationen. Dazu gehören:
- chronischen Schmerzen in der Lendenwirbelsäule
- chronischen Schmerzen in den Knien (Gonarthrose)
Abgelehnt wurden Akupunktur-Leistungen bei allen anderen von Akupunkteuren genannten Indikationen, wie beispielsweise Kopfschmerzen. Hier muß der Patient die Kosten selbst übernehmen.
Ob die deutschen Krankenkassen allerdings tatsächlich längerfristig von der Akupunktur profitieren werden, bleibt zweifelhaft. Die in der Schweiz vor einigen Jahren durchgeführte Helsana-Studie zeigt eher das Gegenteil. Patienten, die alternative Methoden ausprobieren, kosten nach dieser Studie eindeutig mehr und sind nicht gesünder als Patienten, die diese Methoden ablehnen.
Siehe auch: Akupressur
Literatur
- Moffet HH. Sham acupuncture may be as efficacious as true acupuncture: a systematic review of clinical trials. J Altern Complement Med. 2009 Mar;15(3):213-6.
- Derry CJ, Derry S, McQuay HJ, Moore RA. Systematic review of systematic reviews of acupuncture published 1996-2005. Clin Med. 2006 Jul-Aug;6(4):381-6.
Weblinks
Quellennachweise
- ↑ Kuhn E: Akupunktur, Theorien und physiologische Forschungsergebnisse. Med Diss, Münster, 1980
- ↑ Hecker U: Arbeitsbuch Akupunktur. Hippokrates Verlag, Stuttgart, 1992
- ↑ Kampik G: Propädeutik der Akupunktur. 2. Aufl., Hippokrates Verlag, Stuttgart, 1991
- ↑ Bischko J: Akupunktur - Grundlagen, Indikation und Grenzen. Orthopädische Praxis, 10, 887-890, 1980
- ↑ Bischko J: Akupunktur - Grundlagen, Indikation und Grenzen. Orthopädische Praxis, 10, 887-890, 1980
- ↑ Melzack R, Wall PD: Pain mechanism - a new theory. Science, 150, 971-979, 1965
- ↑ Pommeranz B: Do endorphins mediate acupuncture analgesia? Adv Biochem Psychopharmacol, 18, 351-359, 1978
- ↑ Zitiert nach E. Ernst: Warum klappt das nur in China? In: MMW-Fortschr Med. Nr. 47 / 2006 (148. Jg.), S. 24
- ↑ E. Ernst, A. R. White und B. Wider: Acupuncture for back pain: meta-analysis of randomised controlled trials and an update with data from the most recent studies. Der Schmerz, Volume 16, Number 2 / Seiten 129-139, April 2002. DOI 10.1007/s004820100099
- ↑ Zitat E. Ernst: [...] Wir räumen ein, dass auch bei kritischer Analyse die Akupunktur möglicherweise wirksam ist für gewisse Schmerzzustände, und gegen Übelkeit und Erbrechen. Bei anderen Indikationen, die ebenso häufig mit Akupunktur behandelt werden, ist die Wirksamkeit mehr oder weniger widerlegt, zum Beispiel bei Rauchentwöhnung und Übergewicht. Das Ganze ist aber, trotz mehrerer tausend Studien, noch mit einiger Unsicherheit behaftet. Denn erst in den letzten Jahren entstanden gute Möglichkeiten, die Placebo-Effekte in Akupunktur-Studien zu kontrollieren, und zwar mit nicht penetrierenden Akupunktur-Nadeln, die wir und andere entwickelt haben. Studien mit solchen Nadeln kommen jetzt gerade erst heraus. Die Mehrzahl dieser Studien spricht gegen spezifische Effekte der Akupunktur.
- ↑ Ernst E: Akupunktur - Indikationen und Risiken. Münch Med Wschr, 142, Nr.22, 44-45, 2000
- ↑ Tulder MV van, Cherkin DC, Berman B, Lao L, Koes BW: Acupuncture for low back pain. The Cochrane Library, Issue 2, 2000
- ↑ Resch KL, Ernst E: Wirksamkeitsnachweise komplementärer Therapien. Forschr Med, 113, Nr.5, 49-53, 1995
- ↑ Acupuncture Safety and Health Economics Studies (ASH)
- ↑ Acupuncture in Routine Care Studies (ARC)
- ↑ Acupuncture Randomized Trials (ART)
- ↑ David J, Townsend S, Sathanathan R, Kriss S, Doré CJ.l: The effect of acupuncture on patients with rheumatoid arthritis: a randomized, placebo-controlled cross-over study. Rheumatology (Oxford). 1999 Sep;38(9):864-9.PMID: 10515648
- ↑ Cherkin DC, Eisenberg D, Sherman KJ, Barlow W, Kaptchuk TJ, Street J, Deyo RA.: Randomized trial comparing traditional Chinese medical acupuncture, therapeutic massage, and self-care education for chronic low back pain. Arch Intern Med. 2001 Apr 23;161(8):1081-8
- ↑ Tulder MW van, Cherkin DC, Berman B, Lao L, Koes BW Acupuncture for low back pain The Cochrane Library, Issue 1, 2002
- ↑ Cherkin DC, Sherman KJ, Avins AL, Erro JH, Ichikawa L, Barlow WE, Delaney K, Hawkes R, Hamilton L, Pressman A, Khalsa PS, Deyo RA. A randomized trial comparing acupuncture, simulated acupuncture, and usual care for chronic low back pain. Arch Intern Med. 2009 May 11;169(9):858-66
- ↑ S. Witte u.a.: Wirksamkeit und Sicherheit von Akupunktur bei gonarthrosebedingten chronischen Schmerzen: Multizentrische, randomisierte, kontrollierte Studie. Dezember 2005
- ↑ [1] H. P. Scharf u.a.: Acupuncture and Knee Osteoarthritis A Three-Armed Randomized Trial., In: Annals 145/2006, S.12–20.
- ↑ Aranjo MS: Does the Choice of Placebo Determine the Results of Clinical Studies on Acupuncture? Forschende Komplementärmedizin und Klassische Naturheilkunde / Research in Complementary and Classical Natural Medicine 1998;5 (Suppl. 1):8-11 (DOI: 10.1159/000057100)
- ↑ MacPherson H, Thomas K, Walters S, Fitter M: The York acupuncture safety study: prospective survey of 34.000 treatments by traditional acupuncturists. Br Med J, 323, 486-487, 2001
- ↑ Röttger K: Patientenaufklärung in der Komplementärmedizin am Beispiel der Akupunktur. Schmerz, 13, 97-101, 1999
- ↑ Röttger K: Patientenaufklärung in der Komplementärmedizin am Beispiel der Akupunktur. Schmerz, 13, 97-101, 1999
- ↑ Röttger K: Patientenaufklärung in der Komplementärmedizin am Beispiel der Akupunktur. Schmerz, 13, 97-101, 1999
- ↑ Halvorsen TB, Anda SS, Naess AB, Levang OW: Fatal cardiac tamponade after acupuncture trough congenital sternal foramen. Lancet, 345, 1175, 1995
- ↑ McCormick WF: Sternal foramina in man. Am J Forensic Med Pathol, 2, 249-252, 1981
- ↑ http://news.doccheck.com/de/article/199334-vorsicht-fuck-up-unktur
- ↑ Woo PC, Lin AW, Lau SK, Yuen KY.: Acupuncture transmitted infections. BMJ. 2010 März 18;340:c1268. doi: 10.1136/bmj.c1268.
- ↑ Koettnitz F: Akupunktur - ein naturwissenschaftlich orientiertes Lehrbuch für Ärzte. Enke Verlag, Stuttgart, 1998
- ↑ Windeler, Jürgen; Gibis, Bernhard; Schmacke, Norbert. Akupunktur: Erkenntnisse und Zweifel. Dt Ärztebl 2001; 98: A 445–447
- ↑ MMW: Die Amerikaner entdecken die Akupunktur. Münch Med Wschr, 139, Nr.47, 8 1997
Dieser Text ist ganz oder teilweise von Paralex übernommen